Acalasia
"A través de una evaluación exhaustiva de su caso y la implementación de un enfoque multidisciplinar, diseñaremos un plan de tratamiento individualizado, incluyendo tratamientos endoscópicos o quirúrgicos".
DR. JOSE MARÍA RIESCO LÓPEZ
RESPONSABLE. DEPARTAMENTO DE DIGESTIVO

¿Qué es la acalasia esofágica?
La acalasia es un trastorno esofágico crónico que afecta el funcionamiento normal del esófago, el tubo muscular que conecta la boca con el estómago.
En una persona sin acalasia, los músculos del esófago se contraen y se relajan para permitir el paso de los alimentos hacia el estómago. Sin embargo, en los pacientes con acalasia, los músculos del esófago no se relajan adecuadamente, lo que dificulta el paso de los alimentos y provoca síntomas molestos.
En el tratamiento de un paciente con acalasia, existen opciones terapéuticas tanto endoscópicas como quirúrgicas, diseñadas para aliviar los síntomas y mejorar la funcionalidad del esófago. Cada enfoque terapéutico tiene sus propias indicaciones y consideraciones, por lo que el tratamiento más adecuado será determinado en base a la evaluación individual del paciente y las características de su enfermedad.
En la Clínica contamos con una Unidad de Endoscopias dotada de la última tecnología y con profesionales con amplia experiencia en la realización de técnicas endoscópicas diagnósticas y terapéuticas.

¿Cuáles son los síntomas de la acalasia?
La acalasia puede manifestarse con una variedad de síntomas que pueden variar en intensidad y presentación en diferentes etapas de la enfermedad.
Síntomas tempranos
- Disfagia: La disfagia, o dificultad para tragar, es uno de los síntomas tempranos más comunes de la acalasia. Los pacientes pueden experimentar dificultad para tragar alimentos sólidos y líquidos, así como la sensación de que los alimentos se quedan atascados en el pecho o en la garganta. La disfagia tiende a empeorar gradualmente con el tiempo.
- Regurgitación: La regurgitación es otro síntoma temprano de la acalasia. Consiste en el retorno pasivo de los alimentos y líquidos desde el esófago hacia la boca, sin esfuerzo ni vómito. Puede presentarse poco después de comer o incluso durante el sueño, lo que puede resultar incómodo y perturbador.
- Dolor torácico: Algunos pacientes pueden experimentar dolor torácico intermitente, que puede confundirse con dolor cardíaco. Este dolor suele ser descrito como opresión o presión en el pecho y puede irradiarse hacia el brazo izquierdo o la mandíbula.
Síntomas tardíos
- Pérdida de peso: A medida que la enfermedad progresa, los pacientes pueden experimentar una pérdida de peso gradual. Esto se debe a la dificultad para ingerir cantidades adecuadas de alimentos debido a la disfagia persistente.
- Megaesófago: En etapas avanzadas de la acalasia, el esófago puede dilatarse y agrandarse, lo que se conoce como megaesófago. Esto ocurre debido a la acumulación de alimentos y líquidos en el esófago, ya que el paso hacia el estómago está obstruido. El megaesófago puede causar una sensación de plenitud en el pecho y contribuir a la regurgitación frecuente.
- Aspiración pulmonar: En casos severos de acalasia, los alimentos y líquidos pueden regurgitar hacia las vías respiratorias y los pulmones, lo que puede resultar en episodios recurrentes de neumonía por aspiración. Esto ocurre debido a la dificultad para coordinar la deglución y el cierre adecuado del esfínter esofágico inferior.
- Tos crónica: La presencia de alimentos y líquidos en el esófago puede desencadenar una tos persistente. Esta tos crónica puede ser especialmente pronunciada después de las comidas o al acostarse.
Es importante destacar que los síntomas de la acalasia pueden variar ampliamente entre los pacientes. Algunos individuos pueden presentar solo síntomas tempranos durante un largo período, mientras que otros pueden desarrollar síntomas tardíos más rápidamente.
¿Tiene alguno de estos síntomas?
Puede que padezca de acalasia
¿Cuáles son las causas de la acalasia esofágica?
La acalasia es una enfermedad del esófago cuya causa exacta aún no se conoce con certeza. Sin embargo, se han identificado varios factores que podrían contribuir al desarrollo de esta condición.
- Anomalías del sistema nervioso: Se cree que las anomalías en el sistema nervioso pueden desempeñar un papel importante en la aparición de la acalasia. En particular, se ha observado una disfunción de las células ganglionares del plexo mientérico de Auerbach, que controla los movimientos peristálticos del esófago. Estas alteraciones nerviosas pueden afectar la capacidad del esfínter esofágico inferior para relajarse adecuadamente y permitir el paso de los alimentos hacia el estómago.
- Factores hereditarios: Existe evidencia que respalda un componente genético en el desarrollo de la acalasia. Se ha observado que algunos casos de acalasia tienen un patrón familiar, lo que sugiere una predisposición genética a esta enfermedad. Sin embargo, los genes específicos involucrados aún no han sido identificados.
- Trastornos autoinmunes: Se ha postulado que la acalasia puede ser el resultado de una respuesta autoinmune anormal en la que el sistema inmunológico del cuerpo ataca erróneamente las células nerviosas del esófago. Esta teoría se basa en la observación de que muchos pacientes con acalasia también tienen otros trastornos autoinmunes, como la tiroiditis de Hashimoto o la enfermedad de Chagas.
Tipos de acalasia
Acalasia esofágica
La acalasia esofágica es la forma más común de acalasia y se caracteriza por una disfunción del esfínter esofágico inferior (EEI) y una falta de peristalsis esofágica adecuada. El EEI es un anillo muscular en la unión entre el esófago y el estómago, encargado de relajarse para permitir el paso de los alimentos hacia el estómago durante la deglución. En la acalasia esofágica, este esfínter no se relaja correctamente, lo que causa una obstrucción parcial o completa del paso de los alimentos.
Acalasia cricofaríngea
La acalasia cricofaríngea, también conocida como acalasia faríngea, es una forma menos común de acalasia que afecta la musculatura del esfínter cricofaríngeo. El esfínter cricofaríngeo se encuentra en la parte superior del esófago, en la unión con la faringe. Su función es relajarse durante la deglución para permitir el paso de los alimentos hacia el esófago.
En la acalasia cricofaríngea, el esfínter cricofaríngeo no se relaja adecuadamente, lo que resulta en dificultad para iniciar la deglución y una sensación de bloqueo en la garganta. Esto puede provocar regurgitación de alimentos hacia la boca y dificultad para tragar incluso líquidos. A diferencia de la acalasia esofágica, la acalasia cricofaríngea no suele estar asociada con la dilatación del esófago.
¿Cómo se diagnostica la acalasia?
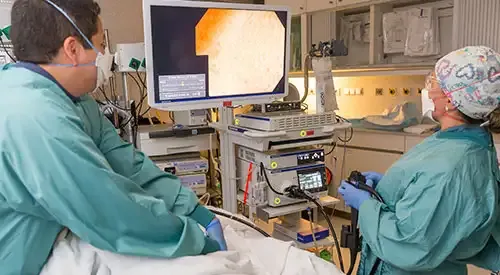
El primer paso en el diagnóstico de la acalasia es un historial médico detallado y un examen físico. El médico preguntará sobre los síntomas, su duración y cualquier factor que los empeore o mejore.
Existen varias pruebas que los médicos pueden usar para diagnosticar la acalasia, que incluyen:
- Manometría Esofágica: Esta prueba mide la presión en el esófago y puede mostrar si el esfínter esofágico inferior está funcionando correctamente.
- Radiografía de Bario: Durante esta prueba, se pide al paciente que trague una solución de bario. Luego se toman radiografías para ver cómo fluye el bario a través del esófago.
- Endoscopia: Este procedimiento utiliza un tubo delgado y flexible con una cámara para examinar el esófago y el estómago.
¿Cómo se trata la acalasia esofágica?
Los tratamientos disponibles para la acalasia pueden aliviar los síntomas y mejorar la calidad de vida.
Tratamiento farmacológico
El tratamiento farmacológico juega un papel importante en el manejo de la acalasia, especialmente en las etapas iniciales de la enfermedad. Aunque los medicamentos no pueden curar la acalasia, pueden proporcionar alivio sintomático y mejorar la calidad de vida de los pacientes.
Medicamentos relajantes del esfínter esofágico inferior (EEI)
Los fármacos que actúan como relajantes del EEI se utilizan para facilitar el paso de los alimentos a través del esófago y aliviar la disfagia. Entre ellos, los más comunes son los bloqueadores de los canales de calcio, como la nifedipina y el diltiazem. Estos medicamentos actúan relajando el músculo liso del EEI y permitiendo una mejor apertura durante la deglución. Sin embargo, su eficacia puede variar entre los pacientes y pueden estar asociados con efectos secundarios como hipotensión y mareos.
Medicamentos que mejoran la motilidad esofágica
Algunos medicamentos pueden ayudar a mejorar la motilidad esofágica en pacientes con acalasia. Entre ellos se encuentran los agonistas de los receptores de dopamina, como la bromocriptina y la metoclopramida. Estos fármacos actúan estimulando la contracción del músculo esofágico y promoviendo el vaciamiento adecuado del esófago. Sin embargo, es importante tener en cuenta que estos medicamentos pueden tener efectos secundarios, como náuseas, somnolencia y trastornos del movimiento.
Medicamentos para reducir la producción de ácido
Algunos pacientes con acalasia pueden experimentar síntomas de reflujo ácido debido a la disfunción del EEI. En estos casos, los inhibidores de la bomba de protones (IBP), como el omeprazol y el esomeprazol, pueden ser prescritos para reducir la producción de ácido en el estómago y aliviar los síntomas de acidez y regurgitación.
Es fundamental que el tratamiento farmacológico sea administrado bajo la supervisión de un médico especialista, quien evaluará la respuesta individual del paciente y ajustará la dosis y la duración del tratamiento según sea necesario. Además, se recomienda combinar el tratamiento farmacológico con cambios en la dieta, como consumir alimentos blandos y evitar comidas abundantes antes de acostarse, para minimizar los síntomas y mejorar la deglución.
Tratamiento endoscópico
El tratamiento no quirúrgico es una opción a considerar en el manejo de la acalasia, especialmente en pacientes que no son candidatos para la cirugía o que desean explorar opciones menos invasivas. Aunque estos enfoques no curan la acalasia, pueden aliviar los síntomas y mejorar la calidad de vida de los pacientes.
Dilatación neumática esofágica
La dilatación esofágica es un procedimiento en el cual se utiliza un endoscopio con un balón inflable o dilatadores para ensanchar el esfínter esofágico inferior (EEI). Este procedimiento tiene como objetivo romper las fibras musculares del EEI y mejorar el paso de los alimentos hacia el estómago. La dilatación esofágica puede proporcionar alivio sintomático a corto plazo, pero es posible que se requieran sesiones repetidas para mantener los resultados.
Inyección de toxina botulínica
La inyección de toxina botulínica en el EEI es otro enfoque no quirúrgico utilizado en el tratamiento de la acalasia. La toxina botulínica actúa relajando temporalmente el esfínter, mejorando así la capacidad de tragar. Sin embargo, los efectos de la toxina botulínica son temporales y pueden requerir reinyecciones periódicas.
Miotomía endoscópica peroral
La miotomía endoscópica peroral (POEM) por sus siglas en inglés se ha convertido en una opción terapéutica altamente efectiva. La POEM es un procedimiento endoscópico mínimamente invasivo que busca aliviar los síntomas y mejorar la función esofágica en pacientes con acalasia.
Durante la miotomía endoscópica peroral, se realiza una incisión en la capa muscular del esfínter esofágico inferior (EEI) utilizando un endoscopio flexible avanzado. Esta incisión permite una relajación adecuada del esfínter, mejorando el paso de los alimentos hacia el estómago. La POEM se realiza bajo sedación profunda y guía endoscópica, y requiere de un equipo médico especializado en endoscopia avanzada.
La técnica de la POEM ha demostrado excelentes resultados en el alivio de los síntomas de la acalasia y en la mejora de la función esofágica. Numerosos estudios clínicos han respaldado su eficacia, con tasas de éxito superiores al 90%. Además, la POEM ofrece ventajas significativas en comparación con la cirugía tradicional, como una recuperación más rápida, menos dolor postoperatorio y menor riesgo de complicaciones.
Es importante tener en cuenta que la miotomía endoscópica peroral no es adecuada para todos los pacientes con acalasia, y la selección del tratamiento debe basarse en una evaluación individualizada. Algunos pacientes pueden tener contraindicaciones debido a comorbilidades o características anatómicas atípicas. Por lo tanto, es fundamental contar con un equipo médico experimentado y especializado en endoscopia para determinar la mejor opción terapéutica.
Tratamiento quirúrgico
El tratamiento quirúrgico es una opción importante en el manejo de la acalasia, especialmente en casos más avanzados o cuando otros tratamientos no han proporcionado el alivio adecuado de los síntomas. La cirugía más comúnmente utilizada para tratar la acalasia es la miotomía de Heller, un procedimiento que busca aliviar la obstrucción del esfínter esofágico inferior (EEI) y restaurar la función esofágica normal.
Durante la miotomía de Heller, se realiza una incisión en el EEI para liberar la tensión y rigidez que causa la disfunción. Esto permite que el esfínter se relaje adecuadamente y se abra durante la deglución, facilitando el paso de los alimentos hacia el estómago. El procedimiento se realiza mediante cirugía laparoscópica, lo que significa que se realizan pequeñas incisiones en el abdomen a través de las cuales se introducen instrumentos quirúrgicos y una cámara para guiar al cirujano durante la intervención.
La miotomía de Heller laparoscópica ha demostrado ser un tratamiento efectivo en el manejo de la acalasia, con tasas de éxito que superan el 90% en términos de alivio de los síntomas y mejoría de la función esofágica. Además, la cirugía de Heller también puede combinarse con una funduplicatura, que consiste en envolver parte del estómago alrededor del esófago para prevenir el reflujo ácido.
Es importante tener en cuenta que la cirugía de Heller laparoscópica es un procedimiento invasivo que requiere anestesia general y un período de recuperación postoperatoria. Aunque se considera segura y efectiva, pueden existir riesgos y complicaciones potenciales asociadas con cualquier procedimiento quirúrgico. Es fundamental que el paciente discuta en detalle con el cirujano los beneficios, riesgos y expectativas antes de someterse a la cirugía.
En algunos casos, cuando la miotomía de Heller no es posible o no es adecuada, se pueden considerar otras opciones quirúrgicas. Estas incluyen la cardioplastia o la esofagocardioplastia, que implican la resección parcial del esófago y la unión con el estómago, o incluso el reemplazo total del esófago con un segmento del intestino.
¿Dónde lo tratamos?
EN NAVARRA Y MADRID
El Departamento de Digestivo
de la Clínica Universidad de Navarra
El Departamento de Digestivo de la Clínica Universidad de Navarra está compuesto por un equipo multidisciplinar de especialistas expertos en el diagnóstico y tratamiento de las enfermedades del tracto digestivo.
Nuestro objetivo es que cada diagnóstico sea cuidadosamente establecido y el plan de tratamiento se ajuste a cada paciente.
Enfermedades que tratamos

¿Por qué en la Clínica?
- Especialistas médicos que son referencia a nivel nacional.
- Equipo de enfermería especializado.
- Unidad de Endoscopias y Unidad de Prevención y Consulta de Alto Riesgo de Tumores Digestivos para ofrecer el mejor cuidado a nuestros pacientes.















